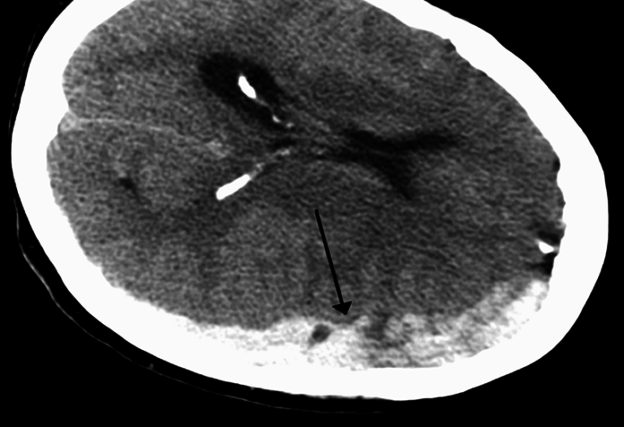
Bild: „Large left sided frontal parietal subdural hematoma with associated midline shift“ von James Heilman, MD. Lizenz: CC BY-SA 3.0
Epidemiologie der intrakraniellen Blutung
Blutungen innerhalb der Schädelhöhle verursachen hämorrhagische Schlaganfälle und sind eine der häufigsten Todesursachen. Intrakranielle Blutungen (ICH) können eine Komplikation des Bluthochdrucks sein. Sie treten bei etwa 12-15 pro 100.000 Menschen auf, darunter 350 hypertensive Blutungen pro 100.000 ältere Menschen. Jedes Jahr werden in den USA etwa 7.000 chirurgische Eingriffe zur Beseitigung intrakranieller Blutungen durchgeführt. Zu den Faktoren, die das ICH-Risiko erhöhen, gehören männliches Geschlecht und ein Alter über 55 Jahre. Bei jüngeren Patienten sind meist arteriovenöse Malformationen die Ursache für eine ICH.
Typen der intrakraniellen Blutung
Es gibt vier Arten von intrakraniellen Blutungen, je nach Lokalisation:
- Epidurales Hämatom
- Subdurales Hämatom
- Subarachnoidalblutung
- Intrazerebrale Blutung
Das Gehirn ist von 3 Schutzschichten bedeckt, die als Hirnhäute bezeichnet werden – die Pia mater, die Arachnoidea mater und die Dura mater. Die Dura mater ist die äußerste Membran, die das Gehirn bedeckt und sich direkt unter dem Schädel befindet. Die Dura mater enthält die großen Blutgefäße, die sich innerhalb der Pia mater in Kapillaren aufteilen. Die arachnoide Schicht der Hirnhaut ist die mittlere Schicht, die das Gehirn wie ein locker sitzender Sack abpolstert, in dem die zerebrospinale Flüssigkeit (CSF) liegt. Im Subarachnoidalraum unter der Arachnoidea-Schicht befinden sich auch Blutgefäße, die sich ebenfalls in der Pia Mater in Kapillaren aufteilen.
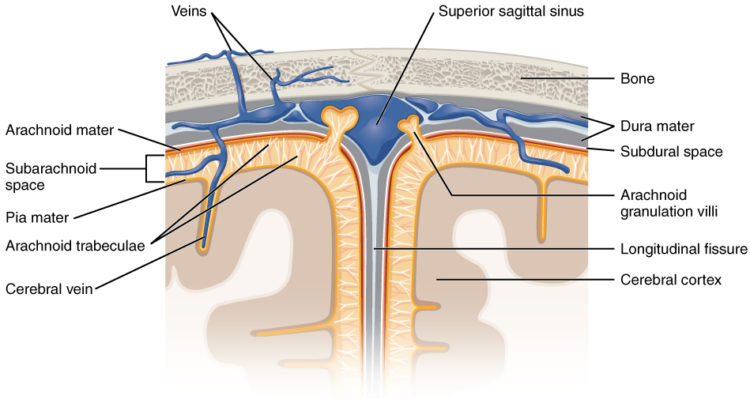
Bild: „Meningealschichten“ von OpenStax. Lizenz: CC BY 4.0
Epiduralblutung
Epiduralblutung ist eine Blutung außerhalb/oberhalb der Dura mater – direkt unterhalb des Schädels. Sie tritt meist nach einem direkten Trauma des Kopfes auf. Die Patienten präsentieren sich mit Bewusstseinsverlust nach einem direkten Schlag auf den Kopf und gelegentlich mit verändertem mentalen Status. Ein Trauma des Kopfes kann zu einer Fraktur des Schädels und einer Ruptur der großen Gefäße führen, wodurch sich ein Hämatom bildet. Dieses Hämatom kann einen erhöhten Druck auf das Gehirn verursachen. Da alle drei Hirnhäute auch das Rückenmark bedecken, können Epiduralhämatome auch im Epiduralraum des Rückenmarks auftreten.
Häufige Lokalisationen
90-95 % der Fälle von Epiduralhämatomen sind einseitig, es können sich aber auch multiple Hämatome bilden. Mehr als 95 % sind supratentoriell: temporoparietal (60 %), frontal (20 %) und parietooccipital (20 %). Weniger als 5 % sind infratentoriell in der hinteren Fossa lokalisiert. Die häufigste Lokalisation des Epiduralhämatoms ist das Pterion – der temporoparietale Locus.
Das Pterion ist die Stelle, an der die Scheitel-, Schläfen-, Stirn- und Keilbeinknochen des Schädels aufeinandertreffen. Der knöcherne Teil des Schädels am Pterion ist relativ dünn und ein direktes Trauma des Kopfes kann zu einer Fraktur oder Dislokation der Naht an dieser Stelle führen. Die mittlere Meningealarterie entspringt in der Halsregion und zieht über das Pterion, um sich in ihre Äste zu teilen. Andere Stellen, an denen epidurale intrakranielle Blutungen auftreten können, sind der Frontalbereich mit Beteiligung der vorderen Siebbeinarterien, der Okzipitalbereich mit Beteiligung des Sinus transversus oder des Sinus sigmoideus und der Scheitelbereich mit Beteiligung des Sinus sagittalis superior.
Klinische Präsentation
Patienten stellen sich nach einem Schädelhirntrauma mit einer Episode von Bewusstseinsverlust vor, gefolgt von einem normalen Bewusstseinszustand und anhaltenden Kopfschmerzen (genannt luzides Intervall). Die Dauer des luziden Intervalls ohne neurologische Verschlechterung bei Epiduralblutung ist im Allgemeinen kurz und reicht von einigen Minuten bis zu Stunden. Das luzide Intervall ist gefährlich, weil die Patienten glauben, dass nichts passiert, aber wenn das Hämatom groß genug wird, kann es zu einer Hirnhernie und zum Tod führen.
Eine Epiduralblutung ist vergleichsweise nicht so häufig wie andere Arten von intrakraniellen Blutungen, kann aber gefährlich sein und zu einem erhöhten intrakraniellen Druck (ICP) führen. Bei einer einseitigen ICP-Erhöhung kann es zu einer Mittellinienverschiebung des Gehirns kommen, weil das Hämatom das Gehirn auf die gegenüberliegende Seite drückt. Mittellinienverschiebungen sind in ca. 75 % der Fälle mit einer Schädelfraktur verbunden.
Sowohl CT als auch MRT können zur Darstellung von Epiduralhämatomen verwendet werden, jedoch ist die CT-Untersuchung schneller und kostengünstiger. Der CT-Scan zeigt ein bikonvexes, linsenförmiges Hämatom, das die Nahtlinien nicht überschreiten kann.
Behandlung
Epiduralblutungen können konservativ behandelt oder chirurgisch entfernt werden. Insgesamt hat diese Erkrankung eine gute Prognose, wenn sie frühzeitig diagnostiziert und so schnell wie möglich behandelt wird.
| Hämatomtyp | Epidural | Subdural |
| Lage | Zwischen dem Schädel und der äußeren Endostalschicht der Dura mater | innerhalb der Meningealschicht der Dura mater |
| Betroffenes Gefäß | Temperoparietaler Locus (höchstwahrscheinlich) – mittlere Meningealarterie Frontaler Locus – Arteria ethmoidalis anterior Occipitaler Locus – Sinus transversus oder Sinus sigmoideus Vertex Locus – Sinus sagittalis superior |
Bridging Venes |
| Symptome (abhängig vom Schweregrad) | Luzides Intervall gefolgt von Bewusstlosigkeit | Schrittweise zunehmende Kopfschmerzen und Verwirrung |
| CT-Aussehen | Bikonvexe Linse | Sichel-geformt |
Subduralblutung
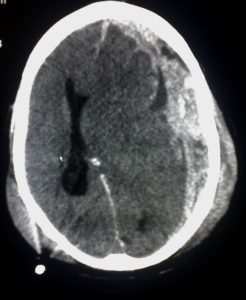
Bild: „Diese CT-Aufnahme ist ein Beispiel für eine subdurale Blutung, die durch ein Trauma verursacht wurde.“ von Glitzy queen00. Lizenz: Public Domain
Subduralblutungen treten unterhalb der Dura mater auf und sind im Vergleich zu epiduralen Blutungen meist chronischer.
Epidemiologie
Subduralblutungen treten meist bei Autounfällen auf. Wenn die schnelle Kopfbewegung in eine Richtung plötzlich gestoppt wird, z. B. bei einem Autounfall oder einer Kindesmisshandlung, führt das Auslaufen/Reißen von Venen zu einer Blutansammlung unter der Dura mater. Die Ätiologie des subduralen Hämatoms ist in verschiedenen Altersgruppen unterschiedlich. Bei Säuglingen ist das subdurale Hämatom auf eine nicht unfallbedingte Verletzung zurückzuführen, bei jungen Erwachsenen ist die Ursache ein Fahrrad- oder Autounfall und im Alter folgt die subdurale Blutung meist nach einem Sturz. Auch ein leichtes Kopftrauma kann bei Patienten, die Antikoagulanzien erhalten, eine subdurale Blutung verursachen.
Die subdurale Blutung tritt zwischen Dura und Arachnoidea Mater auf und geht mit dem Einreißen von Brückenvenen einher. Der Austritt von Blut aus den überbrückenden Venen führt zu einer Ansammlung von Blut unter der Dura mater, die die Hirnsubstanz komprimiert und den Hirndruck erhöht. Auf dem CT-Scan ist ein halbmondförmiges subdurales Hämatom zu sehen, das die Nahtlinien überqueren kann.
Im Gegensatz zum epiduralen Hämatom kann das subdurale Hämatom die Nahtlinien überqueren, wird aber durch Reflexionen der Dura mater (Falx cerebri, Tentorium und Falx cerebelli) begrenzt. Ein Patient mit einer Subduralblutung präsentiert sich in der Regel mit starken Kopfschmerzen und Verwirrtheit.
Klinische Merkmale
- Kleine Subduralhämatome können asymptomatisch sein und ohne chirurgische Evakuierung behandelt werden.
- Ein großes akutes Subduralhämatom kann sich mit Stupor oder Koma, Hemiparese und einseitiger Pupillenerweiterung präsentieren und verursacht trotz chirurgischer Evakuierung eine signifikante Morbidität und Mortalität.
- Chronische oder subakute Präsentationen nach kleineren oder sogar unbemerkten Traumata können im Alter Tage bis Wochen nach der Verletzung auftreten.
Subarachnoidalblutung
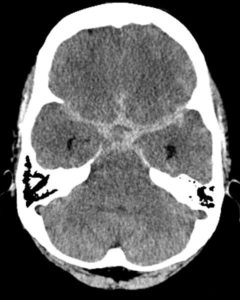
Bild: „Subarachnoidalblutung“ im CT. Man sieht die Blutüberlagerung in den basalen Zisternen.“ von Hellerhoff. Lizenz: CC BY-SA 3.0
Diese Art der Blutung tritt im Subarachnoidalraum knapp außerhalb der Pia mater auf. Patienten mit Subarachnoidalblutungen präsentieren sich mit starken, plötzlichen und scharfen Kopfschmerzen, gefolgt von Erbrechen und Bewusstlosigkeit (häufig als „die schlimmsten Kopfschmerzen ihres Lebens“ bezeichnet). Diese Art der intrakraniellen Blutung kann mit einer familiären Vorgeschichte verbunden sein. Sie tritt auch häufig bei Alkoholikern und Patienten mit Drogenmissbrauch auf.
Eine der Ursachen für eine Subarachnoidalblutung ist die Ruptur eines Aneurysmas oder arteriovenöser Malformationen im Gehirn. Zu den Aneurysmen im Gehirn gehören sackförmige (Beeren-)Aneurysmen, fusiforme Aneurysmen und Mikroaneurysmen (Charcot-Bouchard). Fast 2% der Erwachsenen haben intrakranielle Aneurysmen Referenz: Harrison’s 20/e).
Säkulare (beerenförmige) Aneurysmen variieren in der Größe von wenigen mm bis cm {klassifiziert als klein-weniger als 10 mm, groß-10 bis 25 mm und riesig-größer als 25 mm} (Referenz: Harrison’s 20/e) sind kugelförmig und betreffen nur einen Teil der Gefäßwand (sie sehen aus wie eine Beere, die aus einem Gefäß herausspringt). Sie können oft einen Thrombus enthalten.

„Subarachnoidal-Blutung. Structural and Clinical Considerations“ Image created by Lecturio
Charcot-Bouchard-Aneurysmen sind Mikroaneurysmen, die in kleinen Blutgefäßen (< 300-Mikrometer-Durchmesser) auftreten, am häufigsten in den kleinen Gefäßen der Basalganglien. Sie sind mit chronischem Bluthochdruck verbunden. Häufige Lokalisationen von Aneurysmen sind in der vorderen Hirnarterie (Teil des Circulus Willis) und an der inneren Karotisarterie. Die klassische Präsentation einer Subarachnoidalblutung ist ein plötzlicher, starker „Donnerschlag“-Kopfschmerz. Eine dringende neurologische Beurteilung und Intervention sind erforderlich. Selbst nach der Intervention besteht eine hohe Inzidenz von Mortalität und in schweren Fällen von bleibenden neurologischen Defiziten. Der Schweregrad der Subarachnoidalblutung wird nach der Hunt-Hess/World Federation of Neurosurgical Societies-Klassifikation von 1 bis 5 eingestuft.
Intrazerebrale Blutung
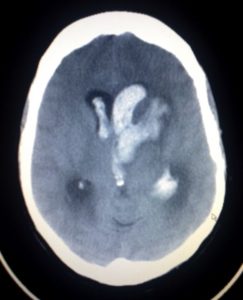
Bild: „Dieses Bild zeigt eine intrazerebrale und intraventrikuläre Blutung bei einer jungen Frau. Die Frau war eine Woche postpartal und hatte kein bekanntes Trauma.“ von Glitzy queen00. Lizenz: Public Domain
Eine Blutung im Inneren der Hirnsubstanz wird als intrazerebrale Blutung bezeichnet. Die Patienten präsentieren sich mit neurologischen Symptomen/Defiziten, je nachdem, welcher Bereich des Gehirns betroffen ist. Häufige Symptome sind Kopfschmerzen, Übelkeit, Erbrechen, fokale neurologische Defizite und veränderte Bewusstseinszustände. Diese Arten von Blutungen sind in der Regel mit Bluthochdruck verbunden. 35-45% der Patienten mit einer intrazerebralen Blutung sterben innerhalb von 30 Tagen.
Häufige Lokalisationen für intrakranielle Blutungen sind die Basalganglien (insbesondere das Putamen), der Thalamus, das Kleinhirn und die Pons.
Ursachen und Risikofaktoren einer ICH
Veränderungen des Lebensstils in den letzten zehn Jahren haben das Risiko einer ICH erhöht. Zu den zahlreichen Faktoren, die das ICH-Risiko erhöhen können, gehören:
- Familienanamnese
- Alkoholmissbrauch
- Unkontrollierter Bluthochdruck
- Rauchen
- Drogenmissbrauch, insbesondere Amphetamine und Kokain (erhöht den Blutdruck)
- Koagulopathie
- Rasse: Asiaten/Schwarze.
Untersuchung der Wahl
Die CT-Untersuchung des Kopfes/Gehirns ist die Untersuchung der Wahl für die Diagnose von intrakraniellen Blutungen, weil sie schnell und genau genug ist, um Blutungen zu diagnostizieren, insbesondere die kontrastfreie CT-Untersuchung.
Epidural – konvexe Linse, die die Nahtlinien nicht kreuzt, kann die Mittellinie überqueren
Subdural – konkave Linse, die die Nahtlinien überqueren kann, kann die Mittellinie überqueren
Subarachnoidal – Blut in den Seitenventrikeln
Intrazerebral – Blut innerhalb der Hirnsubstanz
Notfallmanagement der intrakraniellen Blutung
- Atemwegsmanagement
- Blutdruckerhaltung, systolisch auf weniger als 140 mm unter Verwendung von nicht-vasodilatierenden IV-Medikamenten wie Nicardipin, Labetalol oder Esmolol.
- Presumptive Behandlung von erhöhtem ICP bei besonders stuporösen oder komatösen Patienten: Trachealintubation und Sedierung, Verabreichung von osmotischen Diuretika wie Mannitol oder hypertoner Kochsalzlösung und Hochlagerung des Kopfteils des Bettes, während chirurgische Beratung eingeholt wird
- Umkehrung der Koagulopathie
- Neurochirurgische Beurteilung zur chirurgischen Evakuierung des Hämatoms.
Mit Lecturio für das Medizinstudium und die Prüfungen lernen.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Stufe 2
- ENARM
- NEET